Δρεπανοκυτταρική νόσος
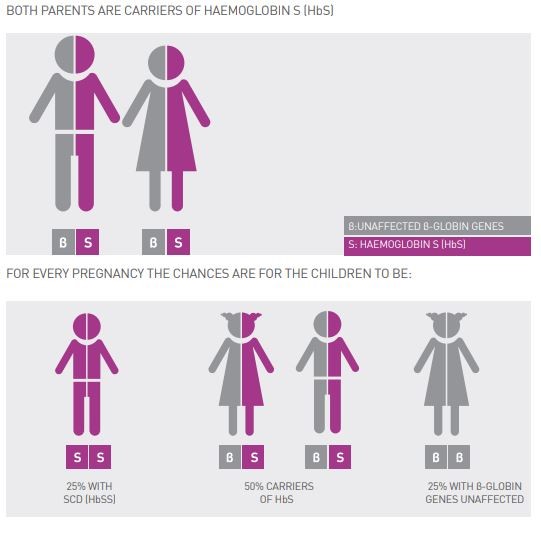
Η δρεπανοκυτταρική αναιμία είναι αρκετά συχνή τόσο στην Κύπρο όσο και στην Ελλάδα. Είναι μια κληρονομική αρρώστια που μεταβιβάζεται από τους γονεις στα παιδιά. Όταν και οι δυο γονείς είναι φορείς της αρρώστιας (φέρουν το γονίδιο της νόσου), τότε υπάρχει πιθανότητα 25% να γεννηθεί παιδί με δρεπανοκυτταρική αναιμία.
Εάν κάποιος πάρει το γονίδιο από τον έναγονιό τότε έχει το στίγμα της δρεπανοκυτταρικής αναιμίας και δεν παρουσιάζει τα συμπτώματα της νόσου.
Πού οφείλεται η δρεπανοκυτταρική αναιμία;
Στους αρρώστους με δρεπανοκυτταρική αναιμία η αιμοσφαιρίνη δεν είναι φυσιολογική και παίρνει ανώμαλο σχήμα. Αυτό έχει σαν αποτέλεσμα να αλλοιώνεται και το σχήμα των ερυθρών αιμοσφαιρίων, τα κύτταρα δηλαδή που περιέχουν την αιμοσφαιρίνη. Ο ρόλος των ερυθρών αιμοσφαιρίων είναι η μεταφορά οξυγόνου στους ιστούς. Τα κύτταρα αυτά φυσιολογικά έχουν σχήμα στρογγυλό, ενώ στα παιδιά με δρεπανοκυτταρική αναιμία έχουν σχήμα που μοιάζει με δρεπάνι. Τα παθολογικά αυτά κύτταρα ζουν λιγότερο χρόνο σε σύγκριση με τα φυσιολογικά και επίσης λόγω του σχήματος που αποκτούν δυσκολεύονται να περάσουν μέσα από μικρά αγγεία. Πολλές φορές παγιδεύονται στα μικρά αγγεία και προκαλείται έντονος πόνος.
Τι συμπτώματα προκαλεί η δρεπανοκυτταρική αναιμία;
Οι άρρωστοι με δρεπανοκυτταρική αναιμία έχουν αναιμία, αλλά μπορούν κάτω από ορισμένες προϋποθέσεις να παρουσιάσουν ένα από τα πιο κάτω:
• Απλαστική κρίση. Ο μυελός των οστών σταματά να παράγει ερυθρά αιμοσφαίρια με αποτέλεσμα ο άρρωστος να παρουσιάζει έντονη αναιμία. Συμβαίνει μετά από λοίμωξη από παρβοιό Β19.
• Έντονο πόνο στο στήθος (θωρακικό σύνδρομο). Ο πόνος είναι αποτέλεσμα εγκλωβισμού των ερυθρών αιμοσφαιρίων στους πνεύμονες.
• Φούσκωμα στα χέρια και πόδια. Εμφανίζεται συχνότερα στα βρέφη και ονομάζεται δακτυλίτιδα.
• Πόνο σε οποιοδήποτε σημείο του σώματος, αλλά συνήθως στην κοιλιά και στην πλάτη. Ο πόνος είναι αποτέλεσμα αφυδάτωσης του αρρώστου ή κάποιου κρυολογήματος.
• Κρίσεις εγκλωβισμού. Τα ερυθρά αιμοσφαίρια μπορεί να
παγιδευτούν στη σπλήνα του αρρώστου με αποτέλεσμα έντονη αναιμία που
μπορεί να οδηγήσει στο θάνατο.
• Εγκεφαλικό επεισόδιο. Στα παιδιά με δρεπανοκυτταρική
αναιμία μπορεί να κλείσει κάποιο αγγείο στον εγκέφαλο και να προκληθεί
εγκεφαλικό επεισόδιο. Η ημιπληγία είναι η συχνότερη κλινική εκδήλωση ενώ
υπάρχει κίνδυνος υποτροπής του επεισοδίου τα επόμενα 3 χρόνια.
- Λοιμώξεις. Τα παιδιά με δρεπανοκυτταρική αναιμία μπορεί να προσβληθούν εύκολα από συγκεκριμένα μικρόβια, για αυτό κάθε φορά που έχουν πυρετό πρέπει να εξετάζονται αμέσως από γιατρό.
Η δρεπανοκυτταρική νόσος προκαλείται από μία βλάβη της αιμοσφαιρίνης, μια δομική παραλλαγή γνωστή ως Αιμοσφαιρίνη S, η οποία αντικαθιστά αμφότερες τις υπομονάδες β-σφαιρίνης που περιέχονται στην αιμοσφαιρίνη.
Πρόκειται για αλλοιωμένα μόρια αιμοσφαιρίνης τα οποία, όταν εκτίθενται σε περιβάλλον χαμηλό σε οξυγόνο, συγκολλώνται μεταξύ τους και σχηματίζουν μακρόστενα ραβδία στο εσωτερικό των ερυθροκυττάρων, κάνοντάς τα δύσκαμπτα και όμοια με δρεπάνια. Με ιατρικούς όρους η διαδικασία ονομάζεται πολυμερισμός του μορίου αιμοσφαιρίνης.
Τα φυσιολογικά ερυθρά κύτταρα έχουν σχήμα που μοιάζει με ντόνατ και είναι ευλύγιστα και εύκαμπτα. Τα κύτταρα που αποκτούν μορφή δρεπανιού είναι δύσκαμπτα και δυσκολεύονται να περάσουν μέσα από τα μικρά αιμοφόρα αγγεία, με αποτέλεσμα να κολλούν και να αποφράσσουν τη ροή του αίματος (βλ. Σχήμα 1). Αυτό προκαλεί αιφνίδιο πόνο που μπορεί να είναι από ήπιος έως έντονος και δεν έχει σταθερή διάρκεια. Λόγω αυτού, τα κύτταρα σε σχήμα δρεπανιού μπορεί να μπλοκάρουν την παροχή του αίματος στους ιστούς, εμποδίζοντας την οξυγόνωσή τους.
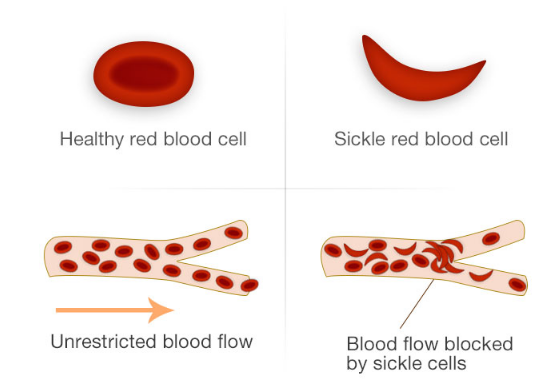
Τα περιστατικά αυτά μπορεί να είναι τόσο βαριάς μορφής που να προκαλέσουν βλάβες στους ιστούς των αρθρώσεων, του σπλήνα, των νεφρών και όλων των ζωτικών οργάνων, μεταξύ των οποίων και του εγκεφάλου. Επιπλέον, τα αλλοιωμένα αυτά ερυθροκύτταρα (δρεπανοειδή κύτταρα) καταστρέφονται συνεχώς, καθώς δεν επιβιώνουν κατά την κυκλοφορία στον ίδιο βαθμό με τα φυσιολογικά. Αυτό έχει ως αποτέλεσμα οι ασθενείς να αντιμετωπίζουν κάποιο βαθμό αναιμίας που μπορεί να γίνει σοβαρή σε συγκεκριμένες περιστάσεις και να οδηγήσει σε ανάγκη μετάγγισης αίματος.
Ως χρόνια διαταραχή, η δρεπανοκυτταρική νόσος απαιτεί θεραπεία σε εξειδικευμένα κέντρα που στοχεύουν στην πρόληψη αλλά και στην αντιμετώπιση των επιπλοκών, συμπεριλαμβανομένης της πρόληψης λοιμώξεων μέσω ανοσοποίησης και της διαχείρισης του άλγους του οποίου η σφοδρότητα μπορεί να απαιτεί νοσηλεία. Για την αποτελεσματική πρόληψη ορισμένων επιπλοκών, είναι απαραίτητο ο ασθενής να βρίσκεται υπό συνεχή παρακολούθηση από τα πρώτα χρόνια της ζωής του και υπό αυτό το πρίσμα συστήνεται μία πολιτική ελέγχου νεογνών, έτσι ώστε να ταυτοποιούνται και να παρακολουθούνται τα προσβεβλημένα παιδιά από τη γέννησή τους.
Η δρεπανοκυτταρική νόσος προκαλείται όταν ένα άτομο κληρονομήσει το δρεπανοκυτταρικό γονίδιο και από τους δύο γονείς του (HbS/HbS) (βλ. Σχήμα 2), ή αν συγκληρονομήσει κάποιο από τα γονίδια HbC ή HbD ή OΑrab (άλλες παραλλαγές) μαζί με το γονίδιο της β-θαλασσαιμίας (βλ. Σχήμα 3).
Σχήμα 2

Σχήμα 3
Πιστεύεται ότι η δρεπανοκυτταρική ανωμαλία της αιμοσφαιρίνης προήλθε αρχικά από την Αφρική, όπου συναντάται πιο συχνά, ενώ η Ινδία θεωρείται επίσης τόπος προέλευσης. Το γονίδιο HbS επικρατεί επίσης στον αυτόχθονα πληθυσμό του Αραβικού κόσμου και σε ορισμένες μεσογειακές χώρες (σε μέρη της Ελλάδας, στην Τουρκία και τη νότια Ιταλία).
Στο παρελθόν, αφρικανικοί πληθυσμοί μετακινήθηκαν στη Βόρεια και Νότια Αμερική εξαιτίας του δουλεμπορίου, έτσι το γονίδιο συναντάται επίσης στις ΗΠΑ, τη Βραζιλία και τα νησιά της Καραϊβικής. Πιο πρόσφατα, η μετανάστευση έχει μεταφέρει το γονίδιο σε όλο σχεδόν τον κόσμο και κυρίως στη Δυτική και Βόρεια Ευρώπη.
Σύμφωνα με τα τρέχοντα επιδημιολογικά δεδομένα, περίπου το 7% του παγκόσμιου πληθυσμού είναι φορείς ανώμαλου γονιδίου αιμοσφαιρίνης, με πάνω από 500.000 γεννήσεις προσβεβλημένων παιδιών ετησίως. Πάνω από το 70% εξ’ αυτών πάσχουν από δρεπανοκυτταρική διαταραχή ενώ οι υπόλοιποι από θαλασσαιμικά σύνδρομα. Ένας σημαντικός αριθμός προσβεβλημένων παιδιών που γεννιούνται σε αναπτυσσόμενες χώρες, πεθαίνουν ακόμη και σήμερα αδιάγνωστα ή έχοντας διαγνωστεί λανθασμένα, ενώ δέχονται ανεπαρκή ή και καθόλου θεραπεία.
Νεογνικός έλεγχος:
Ο νεογνικός έλεγχος μπορεί να ταυτοποιήσει τους φορείς αλλά και τους νοσούντες της δρεπανοκυτταρικής νόσου.
Τα παιδιά με δρεπανοκυτταρική νόσο πρέπει να ταυτοποιούνται κατά τη γέννηση μέσω ειδικής εξέτασης και να λάβουν ειδική ιατρική περίθαλψη από νωρίς για να αποφευχθούν οι επιπλοκές. Όπως έχει αποδειχθεί, η έγκαιρη διάγνωση και θεραπεία σε συνδυασμό με την εκπαίδευση και την συμμετοχή των γονέων μπορούν να εμποδίσουν τις επιπλοκές και να αυξήσουν τις πιθανότητες επιβίωσης των παιδιών. Η δρεπανοκυτταρική νόσος εξελίσσεται πλέον σε χρόνια πάθηση, με καλή επιβίωση. Αυτό επιτυγχάνεται με διάφορους τρόπους: με προφυλακτική αγωγή με πενικιλίνη, με εμβολιασμό για την αποφυγή λοιμώξεων, καθώς και με προσεκτική παρακολούθηση σε εξειδικευμένες κλινικές.
Για την ταυτοποίηση των ασθενών από τη στιγμή της γέννησής τους, όλο και περισσότερα προγράμματα νεογνικού ελέγχου εφαρμόζονται σε πολλές χώρες του κόσμου, συμπεριλαμβανομένων των χωρών όπου η δρεπανοκυτταρική νόσος εμφανίστηκε μέσω της πρόσφατης αύξησης των μεταναστευτικών ροών.
Η δρεπανοκυτταρική νόσος και οι συνέπειές της
Οι ενδεχόμενες επιπλοκές είναι πολλές και διάφορες, ενώ συχνά είναι αιφνίδιες και ακολουθούνται από κρίσεις άλγους. Οι ενδείξεις και τα συμπτώματα της δρεπανοκυτταρικής νόσου ποικίλουν σε μεγάλο βαθμό από άτομο σε άτομο. Ορισμένοι νοσούντες είναι αρκετά υγιείς και διαγιγνώσκονται σε σχετικά μεγάλη ηλικία· άλλοι νοσηλεύονται συχνά και εμφανίζουν πολλές επιπλοκές, ενώ ορισμένοι πεθαίνουν σε νεαρή ηλικία από τη νόσο και τις επιπλοκές της. Οι αιτίες αυτής της αξιοσημείωτης μεταβλητότητας του κλινικού φάσματος της ασθένειας δεν μας είναι ακόμη συνολικά γνωστές.
Μερικές εκ των προσδοκώμενων επιπλοκών είναι οι εξής:
Οι κρίσεις άλγους αποτελούν τη συνηθέστερη εκδήλωση της δρεπανοκυτταρικής νόσου σε όλες τις ηλικίες και κυριαρχούν στην κλινική εικόνα της νόσου. Είναι συνήθως οξείες και πολύ βαριάς μορφής.
Στη βρεφική και παιδική ηλικία:
Η πρώτη εκδήλωση της δρεπανοκυτταρικής νόσου στα βρέφη είναι η δακτυλίτιδα ή το σύνδρομο χεριού-ποδιού, που προκαλούν επίπονο οίδημα και ερυθρότητα στις παλάμες και τα πέλματα. Επιπλέον, τα βρέφη και τα νεαρά παιδιά που πάσχουν από δρεπανοκυτταρική νόσο είναι εξαιρετικά ευάλωτα σε επικίνδυνες για τη ζωή λοιμώξεις των πνευμόνων (πνευμονία), του αίματος (σηψαιμία), του επενδυματικού χιτώνα του εγκεφάλου (μηνιγγίτιδα) και των οστών (οστεομυελίτιδα). Παιδιά ηλικίας κάτω των πέντε ετών αντιμετωπίζουν υψηλότερο κίνδυνο εμφάνισης των παραπάνω λοιμώξεων. Οι πιο ανησυχητικές λοιμώξεις προκαλούνται από μερικά είδη βακτηρίων, συμπεριλαμβανομένων των Στρεπτόκοκκου της πνευμονίας (πνευμονιόκοκκος), Αιμόφιλου της ινφλουέντζας τύπου b (Hib), Ναϊσσέριας της μηνιγγίτιδας (μηνιγγιτιδόκοκκος) και Σαλμονέλας. Άλλες λοιμώξεις στις οποίες είναι ευάλωτα τα παιδιά που πάσχουν από δρεπανοκυτταρική νόσο είναι αυτές που προκαλούνται από ιούς της γρίπης.
Ο οξύς σπληνικός εγκλωβισμός είναι επίσης μία από τις κύριες αιτίες θανάτου σε παιδιά με δρεπανοκυτταρική νόσο και αποτελεί επείγον περιστατικό. Τα περισσότερα περιστατικά συμβαίνουν σε παιδιά ηλικίας από 3 μηνών έως 5 ετών. Στην πάθηση αυτή, ο σπλήνας παγιδεύει γρήγορα το αίμα με αποτέλεσμα την ταχεία εμφάνιση βαριάς μορφής αναιμίας, την κατάρρευση του κυκλοφορικού και τον θάνατο σε λίγες ώρες εάν δεν εντοπιστεί και αντιμετωπιστεί άμεσα. Τα προσβεβλημένα παιδιά παρουσιάζουν οξεία εμφάνιση σοβαρής ωχρότητας, αιφνίδια και επίπονη διάταση στο αριστερό τμήμα της κοιλιάς (μετεωρισμός) σε συνδυασμό με μεγέθυνση και διόγκωση του σπλήνα. Ο οξύς σπληνικός εγκλωβισμός έχει υψηλά ποσοστά επανεμφάνισης ιδίως σε βρέφη ηλικίας κάτω του ενός έτους.
Στα περισσότερα παιδιά, ο σπλήνας παραμένει μεγάλος για τα πρώτα χρόνια της ζωής τους αλλά από την ηλικία των έξι ετών συνήθως γίνεται μικρός και μη λειτουργικός, εξαιτίας της ουλοποίησης λόγω επαναλαμβανόμενης δρεπάνωσης και των πολλαπλών εμφράκτων. Γι’ αυτό και ο οξύς σπληνικός εγκλωβισμός παύει να είναι συχνός μετά την ηλικία των έξι ετών.
Στα μεγαλύτερα παιδιά, τους εφήβους και τους νεαρούς ενήλικες:
Το οξύ θωρακικό σύνδρομο είναι η κύρια αιτία πρόωρου θανάτου και η δεύτερη αιτία νοσηλείας ασθενών με δρεπανοκυτταρική νόσο. Προκαλείται από παγιδευμένα δρεπανοκύτταρα στα αιμοφόρα αγγεία των πνευμόνων, από λοίμωξη ή από λιπώδη εμβολή ή εμβολή του μυελού των οστών. Τα μισά περίπου περιστατικά οξέος θωρακικού συνδρόμου συμβαίνουν λίγες μέρες μετά τη νοσηλεία για οξείες κρίσεις άλγους.
Το εμφανές εγκεφαλικό επεισόδιο συναντάται κυρίως σε νεαρά παιδιά με δρεπανοκυτταρική νόσο και με δρεπανοκυτταρική αναιμία. Ο καλύτερος τρόπος να μάθει κανείς εάν ένα παιδί αντιμετωπίζει υψηλό κίνδυνο για αγγειακό εγκεφαλικό επεισόδιο είναι η διεξαγωγή μιας ειδικής εξέτασης που ονομάζεται διακρανιακό Doppler (TCD). Η εξέταση αυτή μετρά την ταχύτητα της αιματικής ροής στον εγκέφαλο. Όταν το αποτέλεσμα δείχνει υψηλή ταχύτητα αιματικής ροής στον εγκέφαλο, τότε το παιδί αντιμετωπίζει υψηλό κίνδυνο να πάθει εγκεφαλικό. Το εγκεφαλικό επεισόδιο μπορεί συχνά, επίσης, να είναι σιωπηλό, χωρίς κλινικές εκδηλώσεις.
Λιγότερο συχνά και κυρίως στους ενήλικες, το εγκεφαλικό επεισόδιο μπορεί να οφείλεται σε αιμορραγία στον εγκέφαλο (αιμορραγικό εγκεφαλικό επεισόδιο).
Μία σοβαρή έκβαση της αναιμίας, των εγκεφαλικών και των σιωπηλών εμφράκτων του εγκεφάλου αποτελεί η ανάπτυξη νευρογνωστικών προβλημάτων. Πρόκειται για επιπλοκή που συνήθως δεν διαγιγνώσκεται σωστά και δεν εντοπίζεται από ιατρική απεικόνιση του εγκεφάλου ή των αιμοφόρων αγγείων του εγκεφάλου, αλλά από ειδικές εξετάσεις που αξιολογούν την ευφυία, τη μνήμη και την ικανότητα κατανόησης (νευροψυχιατρικές και νευροσυμπεριφορικές εξετάσεις). Για να εντοπιστεί έγκαιρα η επιπλοκή αυτή, όλα τα παιδιά που πάσχουν από δρεπανοκυτταρική νόσο πρέπει να ελέγχονται με εξετάσεις ρουτίνας, από την ηλικία των έξι ετών.
Οξεία αναιμία: Η πλειοψηφία των ασθενών με δρεπανοκυτταρική νόσο αντιμετωπίζουν ένα βαθμό αναιμίας που οφείλεται σε πρόωρη καταστροφή (αιμόλυση) των δρεπανοειδών ερυθροκυττάρων. Τα συμπτώματα της αναιμίας περιλαμβάνουν ωχρότητα (κίτρινη απόχρωση δέρματος), εύκολη κόπωση, ευερεθιστότητα, πονοκεφάλους, απώλεια όρεξης και μειωμένη ανάπτυξη. Οι ασθενείς με δρεπανοκυτταρική νόσο μπορούν επίσης να αποκτήσουν οξεία αναιμία (ταχεία εμφάνιση) εξαιτίας των εξής:
- Αιφνίδιου εγκλωβισμού του αίματος στον σπλήνα (οξύς σπληνικός εγκλωβισμός)
- Αιφνίδιας παύσης του σχηματισμού νέων ερυθρών αιμοσφαιρίων (απλαστικό επεισόδιο) λόγω συγκεκριμένων λοιμώξεων. Αυτό σημαίνει αιφνίδια παύση παραγωγής ερυθροκυττάρων. Προκαλείται από λοιμώξεις και κυρίως από Παρβοϊό Β19.
- Υπερβολικής καταστροφής ερυθρών αιμοσφαιρίων (υπερ-αιμολυτική κρίση). Η υπερ-αιμόλυση μπορεί να συμβεί κατά τη διάρκεια επεισοδίου άλγους, λοίμωξης, έκθεσης σε φάρμακο ή εξαιτίας οξείας ή όψιμης αντίδρασης σε μετάγγιση ερυθροκυττάρων.
Η άσηπτη νέκρωση εμφανίζεται συνήθως σε ασθενείς ηλικίας από 15 ως 50 ετών και δεν συναντάται συχνά σε μικρά παιδιά. Η πάθηση αυτή συναντάται όταν η ροή του αίματος σε περιοχές του σώματος με πτωχή αιματική ροή επιβραδύνεται και αποφράσσεται από δρεπανοκύτταρα, με αποτέλεσμα την κατάρρευση (νέκρωση) των ιστών. Συμβαίνει κυρίως στον μηρό (κεφαλή μηριαίου) προκαλώντας απώλεια αιματικής ροής (νέκρωση) εξαιτίας των αποφρακτικών δρεπανοκυττάρων. Ο ώμος (κεφαλή βραχιονίου) αποτελεί επίσης ευάλωτη άρθρωση.
Η οστεομυελίτιδα, μια λοίμωξη των οστών, προσβάλλει κυρίως τα μακρά οστά των ποδιών, των μηρών και των χεριών και αποτελεί συχνά επιπλοκή του έλκους κάτω άκρων. Τα δύο πιο συχνά βακτήρια που συναντώνται στην οστεομυελίτιδα είναι η Σαλμονέλα, που προκαλεί τυφοειδή πυρετό και γαστρεντερίτιδα και ο «χρυσίζων Σταφυλόκοκκος».
Η οστεοπόρωση ή τα αδύναμα οστά με χαμηλή οστική πυκνότητα (ΟΠ) αποτελεί πολύ συχνή επιπλοκή και συναντάται στο 30 με 80% των ασθενών με δρεπανοκυτταρική νόσο. Συχνά είναι ασυμπτωματική και προσβάλλει κυρίως τη σπονδυλική στήλη. Η οστεοπόρωση ενδέχεται να προκαλέσει κατάγματα (στο 15-30% των ασθενών με δρεπανοκυτταρική νόσο) των μακρών οστών, παραμορφώσεις και οστικό άλγος.
Τα έλκη των άκρων είναι επώδυνες πληγές γύρω από τον αστράγαλο, οι οποίες συναντώνται στο 10-20% των ασθενών δρεπανοκυτταρικής αναιμίας και συχνά εμφανίζονται σε ασθενείς ηλικίας από 10 έως 50 ετών.
Η δρεπανοκυτταρική νόσος προσβάλλει τη χοληδόχο κύστη, το ήπαρ και τους μικρούς και μεγάλους σωλήνες που μεταφέρουν τη χολή μέσα κι έξω από το συκώτι (χοληφόρα αγγεία). Κύρια αιτία για το παραπάνω αποτελούν τα επαναλαμβανόμενα επεισόδια απόφραξης της αιματικής ροής από τα δρεπανοκύτταρα και η αυξημένη χολερυθρίνη λόγω αιμόλυσης των ερυθροκυττάρων που οδηγεί σε χολολιθίαση. Άλλες αιτίες της ηπατικής νόσου στο πλαίσιο της δρεπανοκυτταρικής νόσου είναι οι ιογενείς λοιμώξεις και ο αυξημένος σίδηρος στο ήπαρ λόγω μολυσμένων μεταγγίσεων αίματος.
Τα προβλήματα των νεφρών σε ασθενείς με δρεπανοκυτταρική νόσο ξεκινούν συχνά στην παιδική ηλικία και σπανίως στην βρεφική. Τα αποτελέσματα των συνηθισμένων εξετάσεων νεφρικής λειτουργίας συχνά είναι φυσιολογικά, ακόμα και σε περιπτώσεις υπάρχουσας χρόνιας νεφρικής ανεπάρκειας, μέχρι να προκύψει εκτεταμένη βλάβη των νεφρών. Η επίδραση της δρεπανοκυτταρικής νόσου στους νεφρούς μπορεί να έχει διάφορες μορφές: Απόφραξη αιματικής ροής από τα δρεπανοειδή ερυθρά αιμοσφαίρια, αδυναμία συμπύκνωσης των ούρων των ασθενών με αποτέλεσμα να περνάει μεγαλύτερη ποσότητα από το φυσιολογικό και να συνεχίζονται τα επεισόδια νυχτερινής ενούρησης και σε μεγαλύτερη ηλικία· λοιμώξεις της κύστης και των νεφρών είναι επίσης αρκετά συνηθισμένες, ιδίως κατά τη διάρκεια της εγκυμοσύνης. Σε μεγαλύτερη ηλικία και λόγω συνεχών αποφράξεων των αιμοφόρων αγγείων που τροφοδοτούν τους νεφρούς, ενδέχεται να υποστεί βλάβη το σπείραμα (το τμήμα του νεφρού που φιλτράρει τα απόβλητα προϊόντα του αίματος και ξεκινά τον σχηματισμό των ούρων), ενώ ενδέχεται να αναπτυχθεί νεφρική ανεπάρκεια. Συνήθως έχει προηγηθεί υπερβολική απώλεια πρωτεΐνης (λευκωματίνης) μέσω των ούρων.
Ο πριαπισμός είναι μία διαρκής, ανεπιθύμητη και επώδυνη στύση του πέους και συναντάται στο 35% περίπου των αγοριών και ανδρών. Ο πριαπισμός παρατηρείται σε όλες τις ηλικίες και οφείλεται σε μειωμένη αιματική ροή και ροή οξυγόνου στο πέος λόγω δρεπάνωσης. Με την πάροδο του χρόνου, ο πριαπισμός μπορεί να προκαλέσει βλάβη στο πέος και να οδηγήσει σε μερική ή ολική ανικανότητα.
Προβλήματα όρασης: η απόφραξη της αιματικής ροής από τα δρεπανοκύτταρα μπορεί να έχει αντίκτυπο σε όλα τα τμήματα του οφθαλμού και να οδηγήσει σε σοβαρές επιπλοκές, μεταξύ άλλων αιμορραγία, ουλοποίηση και σε σπάνιες περιπτώσεις τύφλωση. Το οπίσθιο τμήμα του οφθαλμού (αμφιβληστροειδής), το πιο σημαντικό τμήμα για την όραση, είναι και το πιο ευαίσθητο στην απόφραξη αυτή, καθώς περιέχει μικροσκοπικά αιμοφόρα αγγεία.
Μεγαλώνοντας, όλο και περισσότεροι ασθενείς δρεπανοκυτταρικής νόσου θα χρειαστούν μεταγγίσεις για τη θεραπεία και την πρόληψη επιπλοκών πλην του εγκεφαλικού. Οι μεταγγίσεις αίματος αναπόφευκτα θα οδηγήσουν σε υπερφόρτωση σιδήρου. Οι ασθενείς που υπόκεινται σε τακτικές μεταγγίσεις πρέπει να παρακολουθούνται στενά για υπερφόρτωση σιδήρου και πρέπει να λαμβάνουν έγκαιρη θεραπεία αφαίρεσης σιδήρου (αποσιδήρωση) με σκοπό τη μείωση των επιπέδων σιδήρου.
Θεραπεία Δρεπανοκυτταρικών Διαταραχών
Η θεραπεία στοχεύει κυρίως στην αποφυγή των κρίσεων, στην ανακούφιση των συμπτωμάτων και στην πρόληψη επιπλοκών. Βρέφη και παιδιά κάτω των δύο ετών με δρεπανοκυτταρική αναιμία πρέπει να επισκέπτονται τακτικά τον γιατρό. Παιδιά μεγαλύτερα των δύο ετών και ενήλικες με δρεπανοκυτταρική αναιμία πρέπει να επισκέπτονται γιατρό τουλάχιστον μία φορά τον χρόνο. Οι διάφορες θεραπείες ενδέχεται να περιλαμβάνουν φαρμακευτική αγωγή που μειώνει τον πόνο και προλαμβάνει τις επιπλοκές, μεταγγίσεις αίματος, καθώς και μεταμόσχευση μυελού των οστών.
Εμβολιασμοί:
Οι εμβολιασμοί της παιδικής ηλικίας είναι σημαντικοί για την πρόληψη ασθενειών σε όλα τα παιδιά. Αποκτούν, όμως, ακόμη μεγαλύτερη σημασία για τα παιδιά με δρεπανοκυτταρική νόσο, καθώς στη δική τους περίπτωση οι λοιμώξεις μπορεί να είναι πολύ βαριάς μορφής. Η ανοσοποίηση των παιδιών με το 7-δύναμο-συζευγμένο-πνευμονοκοκκικό εμβόλιο είναι ιδιαίτερα σημαντική, καθώς και με το 23-δύναμο-πολυσακχαριδικό-πνευμονιοκοκκικό εμβόλιο. Το μηνιγγιτιδοκοκκικό εμβόλιο και το εμβόλιο του αιμόφιλου ινφλουέντζας τύπου b (Hib), σύμφωνα με το εθνικό πρόγραμμα εμβολιασμού της κάθε χώρας είναι εξίσου σημαντικά. Δεν πρέπει να παραλείπεται το εμβόλιο της ηπατίτιδας Β σε πιθανούς λήπτες μετάγγισης αίματος. Ο ετήσιος εμβολιασμός για την ινφλουέντζα συστήνεται επίσης μετά την ηλικία των έξι μηνών (Mehta SR et al. Am Fam Physician. 2006 Jul 15;74(2):303-310).
Αντιβιοτικά για την πρόληψη λοιμώξεων:
Η χορήγηση αντιβιοτικής πενικιλίνης σε παιδιά που πάσχουν από δρεπανοκυτταρική νόσο πρέπει να ξεκινήσει από την ηλικία των δύο μηνών και να συνεχιστεί τουλάχιστον μέχρι την ηλικία των πέντε ετών. Αυτό βοηθά στην πρόληψη των λοιμώξεων όπως η πνευμονία, η οποία μπορεί να γίνει επικίνδυνη για τη ζωή ενός βρέφους ή παιδιού με δρεπανοκυτταρική αναιμία. Σε ενήλικες με αφαίρεση σπλήνας ή που έχουν περάσει πνευμονία (οξύ θωρακικό σύνδρομο), πρέπει να χορηγείται ασπιρίνη εφ’ όρου ζωής.
Υδροξυουρία:
Όταν χορηγείται ημερησίως, η υδροξυουρία μειώνει τη συχνότητα των κρίσεων άλγους και ενδέχεται να μειώσει την ανάγκη για μεταγγίσεις αίματος και νοσηλεία. Αυτό το φάρμακο φαίνεται να δρα διεγείροντας την παραγωγή εμβρυικής αιμοσφαιρίνης – έναν τύπο αιμοσφαιρίνης που ανευρίσκεται στα νεογνά και που βοηθά να προληφθεί η παραγωγή δρεπανοκυττάρων.
Μεταγγίσεις αίματος:
Το αίμα των αιμοδοτών θα αυξήσει τον αριθμό των φυσιολογικών ερυθρών αιμοσφαιρίων στην κυκλοφορία βοηθώντας έτσι στη βελτίωση της αναιμίας, θα βοηθήσει, όμως, επίσης και στη μείωση της παραγωγής ερυθροκυττάρων από τον αιμοποιητικό ιστό του ασθενούς στον μυελό των οστών και αυτό με τη σειρά του θα μειώσει την παραγωγή δρεπανοκυττάρων. Ο υψηλός κίνδυνος εγκεφαλικού επεισοδίου σε παιδιά που πάσχουν από δρεπανοκυτταρική αναιμία μπορεί να μειωθεί μέσω τακτικών μεταγγίσεων αίματος. Οι μεταγγίσεις χρησιμεύουν επίσης και για την αντιμετώπιση αλλά και την πρόληψη άλλων επιπλοκών της δρεπανοκυτταρικής νόσου. Για τους λόγους αυτούς, πολλοί ασθενείς στις μέρες μας κάνουν τακτικές μεταγγίσεις, αλλά φυσικά είναι αναγκασμένοι και να αντιμετωπίσουν τις πιθανές επιπλοκές των μεταγγίσεων, μεταξύ αυτών τη συσσώρευση σιδήρου, την αλλοανοσοποίηση και την ιογενή ηπατίτιδα. Όπως και στη θαλασσαιμία, η παρακολούθηση της υπερφόρτωσης σιδήρου, με πιθανή την αναγκαιότητα θεραπείας αποσιδήρωσης γίνεται σημαντικό κομμάτι της αντιμετώπισης.
Μεταμόσχευση μυελού των οστών, επίσης γνωστή ως μεταμόσχευση αιμοποιητικών βλαστικών κυττάρων:
Πρόκειται για αντικατάσταση του μυελού των οστών που έχει προσβληθεί από δρεπανοκυτταρική αναιμία με υγιή μυελό των οστών από δωρητή. Η διαδικασία συνήθως απαιτεί συμβατό δότη, για παράδειγμα αδελφό ή αδελφή που δεν πάσχει από δρεπανοκυτταρική αναιμία. Για πολλούς, δεν υπάρχουν διαθέσιμοι δότες (βλέπε ενότητα μεταμόσχευσης μυελού των οστών για τη θαλασσαιμία). Η διαδικασία αυτή συστήνεται σε παιδιά ή νεαρούς ασθενείς με βαριάς μορφής νόσο.
Voxelotor (Oxbryta™):
Πρόκειται για αναστολέα πολυμερισμού αιμοσφαιρίνης S, που πρόσφατα εγκρίθηκε από τον FDA. Αυξάνοντας τη συγγένεια της αιμοσφαιρίνης με το οξυγόνο, το Voxelotor μπλοκάρει τις διαμοριακές επαφές HbS, προλαμβάνοντας, έτσι, τη δημιουργία ινών HbS. Σε κλινικές δοκιμές, το 65% των ασθενών που λάμβαναν 1.500 mg του φαρμάκου και το 33% των ασθενών που λάμβαναν 900 mg παρατήρησαν αύξηση της αιμοσφαιρίνης μεγαλύτερη από 1 g/dL σε 24 εβδομάδες. Αυτό συνέβη ανεξάρτητα από την ταυτόχρονη θεραπεία με υδροξυουρία. Το Voxelotor ήταν καλά ανεκτό από τους ασθενείς.
Crizanlizumab (Adakveo®):
Εγκρίθηκε πρόσφατα από τον FDA και μειώνει τη συχνότητα των κρίσεων άλγους. Πρόκειται για μονοκλωνικό αντίσωμα που καταπολεμά τη Σελεκτίνη P, μια ουσία που ευθύνεται για την προσκόλληση των δρεπανοκυττάρων στο αγγειακό ενδοθήλιο. Μπλοκάροντας τη δραστηριότητα της Σελεκτίνης P, μειώνονται οι φλεγμονές και η αγγειακή απόφραξη. Κλινικές δοκιμές έδειξαν ότι 5mg/kg Crizanlizumab συγχορηγούμενα με υδροξυουρία, μείωσαν τις πιθανότητες εμφάνισης επεισοδίου αγγειακής απόφραξης για περισσότερο από ένα χρόνο. Η ουσία χορηγείται μέσω ενδοφλέβιας έγχυσης 30 λεπτών με χρόνο ημίσειας ζωής 30 ημέρες. Το 10% των ασθενών βίωσε παρενέργειες κατά τη διάρκεια των δοκιμών, μεταξύ των οποίων πονοκεφάλους, πόνο στην πλάτη, ναυτία, αρθραλγία, μυοσκελετικούς πόνους και κνησμό.
Γονιδιακή θεραπεία:
Η γονιδιακή θεραπεία για τη δρεπανοκυτταρική νόσο φαίνεται πολλά υποσχόμενη. Ο πρώτος ασθενής στον οποίο εφαρμόστηκε θεραπεία με προσθήκη γονιδίου β-σφαιρίνης που αποτρέπει τη δρεπάνωση σε αυτόλογα αιμοποιητικά βλαστικά κύτταρα με διαμεσολάβηση παράγοντα λεντιϊού, καταγράφηκε το 2017 στο Bluebird Bio group στο Necker Νοσοκομείο Παίδων στο Παρίσι. Το National Institutes of Health (NIH) παρουσίασε πρόσφατα προκαταρκτικά ευρήματα μιας κλινικής δοκιμής για θεραπεία γονιδιακής αντικατάστασης που πραγματοποιείται σε πολλά κέντρα σε όλες τις ΗΠΑ.
Γονιδιακή επεξεργασία:
Η υποσχόμενη αυτή προσέγγιση για τη διόρθωση γενετικών βλαβών δεν έχει ακόμη ξεκινήσει τις κλινικές δοκιμές σε ανθρώπους με δρεπανοκυτταρική νόσο.


Δεν υπάρχουν σχόλια:
Δημοσίευση σχολίου